„Sonnencreme verhindert eine Vitamin-D-Synthese“ – ein Mythos, der schon seit einiger Zeit in der Gesellschaft kursiert. Ist es nun sinnvoller, sich nicht mehr mit Sonnencreme vor der Sonne zu schützen und so Hautkrebs zu riskieren?
Die Vitamin-D-Synthese ist der Prozess, durch den der Körper Vitamin D produziert. Dies geschieht hauptsächlich in der Haut unter Einwirkung von UV-B-Strahlung aus dem Sonnenlicht.
Die Synthese von Vitamin D findet in der oberen Hautschicht statt, wo eine Form von Cholesterol mit Hilfe von UV-B-Strahlung in Vitamin D3 umgewandelt wird.
Nein, das Auftragen von Sonnenschutzprodukten verhindert nicht die Vitamin-D-Synthese der Haut – zumindest nicht vollständig. Sonnenschutzcremes mit UV-Filter bieten keinen vollständigen Schutz vor UV-Strahlen. Dadurch ist der Körper weiterhin UV-B-Strahlung ausgesetzt und kann daraus Vitamin D synthetisieren. So nimmt der Körper trotzdem UV-B-Strahlung auf, die er in Vitamin D umwandeln kann.
Durch eine ärztliche Vitamin-D-Bestimmung kann überprüft und sichergestellt werden, ob der Körper ausreichend mit Vitamin D versorgt ist. Da jeder Körper eine individuelle Menge an Vitamin D benötigt, kann keine verallgemeinerte Aussage getätigt werden.
Was genau ist Vitamin D eigentlich?
Zunächst gilt es zu klären, was Vitamin D überhaupt ist und welche Auswirkungen es auf den menschlichen Körper hat.
Vitamin D ist der übergeordnete Begriff für eine Gruppe fettlöslicher Vitamine, die Calciferole. Zu den wichtigsten Formen gehören Vitamin D2 und Vitamin D3. Biochemisch gehören die Vitamin-D-Metabolite in die Gruppe der Secosteroide, die wiederum in ihrer chemischen Struktur den Steroidhormonen ähneln. So weit, so gut.
Warum braucht der Körper Vitamin D und welche Folgen hat ein Mangel?
Die Auswirkungen von Vitamin D auf den Körper:
- Aufnahme von Calcium und Phosphor
- Gesundheit des menschlichen Skelettes: Beteiligung am Knochenstoffwechsel und Knochenaufbau
- Förderung der Knochenausbildung: Schlüsselrolle bei der Knochenmineralisierung
- Förderung des Muskelaufbaus
- Beteiligung bei Stoffwechselvorgängen: Bildung von Proteinen, die die Steuerung von Genen übernehmen
- Förderung der Immunzellenproduktion
Die Folgen eines Vitamin-D-Mangels:
- Steht in Zusammenhang mit chronischen Erkrankungen
- Förderung der Muskelschwäche und Osteoporose
- Erhöht das Krebsrisiko
- Erhöht das Risiko eine Autoimmunerkrankung wie Typ-1-Diabetes zu entwickeln
- Hervorrufen von Depressionen
- Vermindert Antigen-Produktion (Verschlechtertes Immunsystem)
Wie entsteht Vitamin D?
Es gilt festzuhalten, dass Vitamin D sich von den anderen Vitaminen grundlegend unterscheidet. So kann es nicht nur über die Nahrung aufgenommen werden, sondern wird auch vom Organismus selbst hergestellt.
Unter Einwirkung der im Sonnenlicht enthaltenen UVB-Strahlen (Wellenlängen im Bereich 280-315 nm) wird das in den Hautzellen enthaltende Provitamin D3 in das Prävitamin D3 umgewandelt. Über weitere Stoffwechselprozesse, in Leber und Nieren, wird letztendlich Vitamin D synthetisiert (gebildet). Aus dem Grund wird es häufig auch als das „Sonnenhormon“ bezeichnet.
Der Körper ist darüber hinaus in der Lage, Vitamin D in einem gewissen Rahmen in Muskel- und Fettgewebe zu speichern. Damit der Körper über die Wintermonate mit Vitamin D versorgt werden kann.
Die Speicherung des Vitamin Ds in Muskel- und Fettgewebe sichert den Vitamin-D-Gehalt in den Wintermonaten. Auch im Winter besteht die UV-Strahlung und die Vitamin-D-Ressourcen können bis zu einem gewissen Masse aufgefüllt werden.
Wie bekommt der Körper ausreichend Vitamin D?
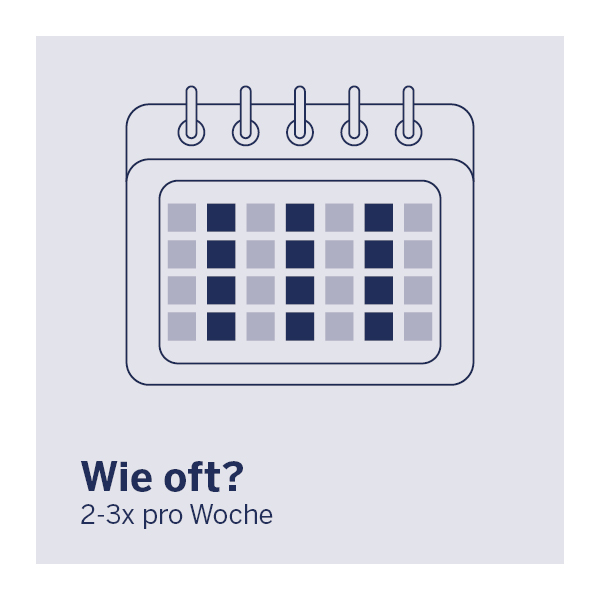
Eine kurze und flächenmäßig begrenzte UV-Exposition ist ausreichend, um einen ausreichenden Vitamin-D-Spiegel zu erreichen. Das Bundesamt für Strahlenschutz empfiehlt gemeinsam mit anderen Institutionen die folgende Formel:
Hände, Arme und teilweise auch das Gesicht sollten unbedeckt und ohne Sonnenschutz zwei- bis dreimal die Woche der Hälfte der minimalen sonnenbrandwirksamen UV-Dosis ausgesetzt werden – also die Hälfte der Zeit, in der sonst ein Sonnenbrand auftreten würde. Damit ist die Hälfte der natürlichen Eigenschutzzeit gemeint, die jede*r von uns hat. Diese liegt je nach Hauttyp zwischen ca. 5 und 30 Minuten. Welche Eigenschutzzeit dein Hauttyp hat, kannst du in unserem Blogartikel „Brennen auf der Haut – Was tun gegen einen Sonnenbrand?" nachlesen.



Wodurch wird ein Vitamin-D-Mangel verursacht?
Der wichtigste Grund für einen Vitamin-D-Mangel ist die fehlende Aufnahme von UVB-Strahlung durch die Haut.
Ein Mangel an Vitamin D kann aber auch folgende Ursachen haben:
- ausgeprägte Hautpigmentierung: Menschen mit dunkler Hautfarbe benötigen im Vergleich zu hellen Hauttypen die 10- bis 50-fache Dosis an UV-Strahlung.
- zunehmendes Alter: Die Vitamin-D-Synthese nimmt mit zunehmendem Alter ab. Bei 70-jährigen Menschen ist sie 3- bis 5-fach geringer.
- Störungen des Vitamin-D-Metabolismus bzw. Vitamin-D-Resistenzen
- bestimmte Medikamente und Erkrankungen
Ein Vitamin-D-Mangel sollte ärztlich diagnostiziert werden. Sofern ein Mangel vorliegt, kann dieser zum Beispiel durch die Einnahme von Tropfen oder Tabletten (orale Substitution) ausgeglichen werden.
Solarienbesuche sind keine Alternative!
Viele Menschen gehen davon aus, dass insbesondere in der kalten Jahreszeit der Besuch im Solarium nützlich ist, damit der Körper Vitamin D in ausreichender Menge produzieren kann. Doch weit gefehlt – Im Solarium liegt der Fokus eher auf der UVA-Strahlung (und damit auf der Bräunung der Haut) und weniger auf der für die Vitamin-D-Synthese notwendigen UVB-Strahlung. Damit steigt also das Risiko, an Hautkrebs zu erkranken drastisch. Der Vitamin-D-Spiegel wird durch Solarienbesuche aber nicht positiv beenflusst.
Verhindern Sonnencremes die Bildung von Vitamin D?
Die meisten Sonnenschutzprodukte enthalten viele UV-Filtersubstanzen, die besonders stark im Bereich der UVB-Strahlung schützen. Wir erinnern uns: Diese Strahlung ist die, die der Körper zur Bildung von Vitamin D benötigt.
Allerdings ist festzuhalten, dass das Verwenden von Sonnenschutzmitteln nicht die Vitamin-D-Synthese verhindert. Denn es werden nicht alle sonnenexponierten Körperteile vollständig mit Sonnenschutzmittel bedeckt. Zudem spielt die verwendete Menge des Sonnenschutzes eine bedeutende Rolle. Beim Auftragen wird die Haut nicht 100 %-ig gleichmäßig und vollständig mit Sonnenschutzprodukten bedeckt. Durch das unzureichende Auftragen kann genug UVB-Strahlung auf die Haut auftreffen und die Vitamin-D-Synthese wird induziert. Studien zeigen, dass die normale Verwendung von Sonnenschutzmitteln nicht zu einem Vitamin-D-Mangel führt. Denn es ist wichtig zu bedenken, dass kein Sonnenschutzmittel 100 % der einfallenden UV-Strahlen blockieren kann.
Es sollte auch bedacht werden, dass die Vitamin-D-Synthese von patientenbezogenen Faktoren wie zum Beispiel Hauttyp, Alter und externen Faktoren abhängig ist. Diese Faktoren können weitaus mehr Einfluss auf die Vitamin-D-Synthese haben als die Verwendung von Sonnenschutzmittel.
Zusammenfassend lässt sich sagen, dass es in der Wissenschaft keinen Hinweis darauf gibt, dass Sonnenschutzmittel den Vitamin-D-Spiegel senken.
Sonnencremes verwenden – ja oder nein?
Ja, der Verzicht auf Sonnenschutzprodukte stellt keine Lösung dar, um einem Vitamin-D-Mangel vorzubeugen. Die nachhaltig negativen Auswirkungen der UV-Strahlen überwiegen: Sonnenbrand, aktinische Keratosen und Hautkrebs können die Folge sein. Auch Pickelmale und Altersflecken werden durch Sonnenstrahlen begünstigt.
Die UV-Strahlung ist einer der häufigsten Auslöser für Dermatosen (Hautkrankheiten) wie zum Beispiel Rosacea. Eine Studie hat gezeigt, dass eine lebenslange UV-Strahlenbelastung mit der Entstehung von Rosacea assoziiert werden kann. Die UVB-Strahlung unterstützt die Angiogenese (Neubildung von Blutgefäßen) und kann das Blutgefäßwachstum fördern (vaskulären endothelialen Wachstumsfaktor). Die UVA-Strahlung sorgt für eine Überexpression der Matrixmetalloproteinasen (MMP). Dieses Enzym ist für den Kollagenabbau bei der Rosacea verantwortlich.
Unsere DERMASENCE Solvinea-Produkte bieten für die unterschiedlichen Hautbedürfnisse den richtigen UV-Schutz – immer dann, wenn die Haut verstärkt der UV-Strahlung ausgesetzt ist. Für den täglichen Schutz vor den schädlichen Auswirkungen der Sonne bieten wir in fast allen DERMASENCE Serien Tagespflegeprodukt mit einem hohen UV-Schutz an.
Bei einem Mangel von Vitamin D oder in der sonnenarmen Zeit wird ein Supplementieren empfohlen. Das Auslassen von Sonnenschutz stellt keine Alternative dar. Um sicherzustellen, dass kein Vitamin-D-Mangel besteht, sollte dieser regelmäßig ärztlich geprüft werden.
Quellen
- Bikle DD. Vitamin D and the skin. J Bone Miner Metab. 2010 Mar;28(2):117-30.
- Bundesamt für Strahlenschutz: Konsentierte Empfehlung zu UV-Strahlung und Vitamin D. URL: https://www.bfs.de/DE/themen/opt/uv/wirkung/akut/empfehlung-vitamin-d.html (29.03.2022).
- Bundesamt für Strahlenschutz: Bildung des körpereigenen Vitamin D. URL: https://www.bfs.de/DE/themen/opt/uv/wirkung/akut/vitamin-d.html (2020).
- Holick MF. Sunlight and vitamin D for bone health and prevention of autoim-mune diseases, cancers, and cardiovascular disease. Am J Clin Nutr. 2004 Dec;80(6 Suppl):1678S-88S.
- Matsumoto KY, Azuma M, Kiyok M, Okumura H, Hashimoto K, Yoshikawa K. In-volvement of endogenously produced 1,25-dihydroxyvitamin D-3 in the growth and differentiation of human keratinocytes. Biochim Biophys Acta. 1991 May 17; 1092(3):311–8.
- Reichrath, Jörg. Vitamin D and the skin: an ancient friend, revisited. Experimental dermatology, 2007, 16. Jg., Nr. 7, S. 618-625.
- Wedad Z. Mostafa, Rehab A. Hegazy, Vitamin D and the skin: Focus on a complex relationship: A review, Journal of Advanced Research, Volume 6, Issue 6, Novem-ber 2015, Pages 793-804, ISSN 2090-1232.
- Zasloff M. Sunlight, vitamin D, and the innate immune defenses of the human skin. J Invest Dermatol. 2005;125:xvi-xvii.
- UV-Schutz-Bündnis/Bundesamt für Strahlenschutz (2017): Vorbeugung gesund-heitlicher Schäden durch die Sonne – Verhältnisprävention in der Stadt und auf dem Land: Grundsatzpapier des UV-Schutz-Bündnisses. In: Gesundheitsblatt – Gesundheitsforschung – Gesundheitsschutz. Band 60, Heft 10, S. 1153-1160.
- Bauer, A. (2015): BK 5103 und § 3-Verfahren. In: Dermatologie in Beruf und Um-welt. Band 63, Heft 1, S. 35.Bauer, A./Beissert, S./Knuschke, P. (2015): Prävention von durch berufliche solare UV-Exposition bedingtem epithelialem Hautkrebs. In: Der Hautarzt. Zeitschrift für Dermatologie, Venerologie und verwandte Gebiete. Band 66, Heft 3, S. 173-178.
- Robert Koch Institut (RKI), 2019, aufgerufen am 03.02.2025 https://www.rki.de/SharedDocs/FAQs/DE/Vitamin_D/Vitamin_D_FAQ-Liste.html
- Holick, M. F. (2007). Vitamin D deficiency. New England journal of medicine, 357(3), 266-281.
- Breakell, T., Kowalski, I., Foerster, Y., Kramer, R., Erdmann, M., Berking, C., & Heppt, M. V. (2024). Ultraviolet Filters: Dissecting Current Facts and Myths. Jour-nal of clinical medicine, 13(10), 2986. doi.org/10.3390/jcm13102986.
- Bennett, S.L.; Khachemoune, A. Dispelling Myths about Sunscreen. J. Dermatol. Treat. 2022, 33, 666–670.
- Wolf, P. Vitamin D: One More Argument for Broad-spectrum Ultraviolet A + Ul-traviolet B Sunscreen Protection. Br. J. Dermatol.2019, 181, 881–882.
- Norval, M.; Wulf, H.C. Does Chronic Sunscreen Use Reduce Vitamin D Production to Insufficient Levels? Br. J. Dermatol. 2009,161, 732–736.
- Breakell, T., Kowalski, I., Foerster, Y., Kramer, R., Erdmann, M., Berking, C., & Heppt, M. V. (2024). Ultraviolet Filters: Dissecting Current Facts and Myths. Jour-nal of clinical medicine, 13(10), 2986. doi.org/10.3390/jcm13102986.
- Draelos, Zoe Diana. "Cosmeceuticals for rosacea." Clinics in Dermatology 35.2 (2017): 213-217.
- Mikkelsen, Carsten Sauer, et al. "Rosacea: a clinical review." Dermatology reports 8.1 (2016).
- Morgado-Carrasco, D. et al. (2021): Impact of ultraviolet radiation and exposome on rosacea: Key role of photoprotection in optimizing treatment. In J Cosmet Dermatol. 20(11): 3415-3421.
- Two, Aimee M., et al. "Rosacea: part I. Introduction, categorization, histology, pathogenesis, and risk factors." Journal of the American Academy of Dermatology 72.5 (2015): 749-758.
Autorin
Anna Tersteeg, Kosmetikwissenschaftlerin
Akutalisiert durch: Theresa Strotmann, DERMASENCE Kosmetikwissenschaftlerin
Erfahre hier mehr über unser Autorinnenteam!





